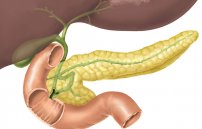
Поджелудочная железа – это один из самых важных органов желудочно-кишечного тракта в организме человека. Ее вес едва достигает 200 грамм. Железа располагается забрюшинно, позади желудка, о чем свидетельствует само название, примерно на уровне первых двух поясничных позвонков. Максимальная масса органа наблюдается в возрасте от 30 до 40 лет, а далее он начинает постепенно уменьшаться в размерах.
Анатомия в данном случае достаточно проста. Поджелудочная железа человека состоит из трех частей – головки, тела и хвоста. Головка немного утолщенная, затем идет небольшой участок равномерной длины и толщины – это тело. Заканчивается железа небольшим сужением, что представляет собой хвост. Хвост касается левой почки и ее сосудов (артерия, вена), тело – аорты и вены, которая собирает кровь от селезенки, а головка – с почечной артерией и различными сосудами брюшной полости.
Функции поджелудочной железы очень разнообразны. Она является органом смешанной секреции. Что это значит? Эндокринная функция заключается в выработке гормонов, к которым относятся:
- Инсулин – гормон, который регулирует уровень глюкозы крови. Он понижает сахар. При его недостаточности либо полном отсутствии развивается небезызвестное заболевание под названием сахарный диабет, и тогда больные вынуждены пожизненно находиться на инъекциях препаратов инсулина.
- Глюкагон – этот гормон также участвует в регуляции углеводного обмена, но его эффект противоположен инсулину. Он повышает уровень глюкозы в крови. Заболевания, связанные с нарушением его секреции, встречаются значительно реже.
- Соматостатин – гормон, который угнетает выработку и действие соматотропина (гормона роста).
- Панкреатический полипептид – это вещество, которое непосредственно участвует в процессах пищеварения, помогаю полноценному усваиванию пищи.
Все вещества гормональной природы вырабатываются особыми клетками поджелудочной железы, которые в совокупности называются островки Лангерганса, и расположены они преимущественно в хвостовой части.
Экзокринная функция обуславливается выработкой пищеварительных ферментов и панкреатического сока. Выделяют такие ферменты, как трипсин (он участвует в расщеплении полипептидов), амилаза (помогает усваивать углеводы) и липаза (она расщепляет жиры до триглицеридов).
Общие сведения о протоках
Ферменты и панкреатический сок поступают из поджелудочной железы в двенадцатиперстную кишку через протоки поджелудочной железы. Различают два вида протоков – главный и добавочный.
Главный выводной проток еще называют Вирсунговым. Естественно, по ходу этого протока в него впадает множество мельчайших канальцев, каждый из которых несет определенный секрет.
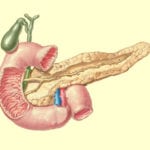
Различают два типа строения протоковой системы поджелудочной железы – магистральный и рассыпной. Магистральный тип характеризуется не большим количеством мелких протоков, которые впадают в главный. Примерное количество составляет 18-34, при этом расстояние между местами их впадения не превышает полутора сантиметров. При рассыпном строении впадает до 60 мелких протоков, промежутки между которыми не более двух миллиметров.
Выводные протоки поджелудочной железы могут по-разному открываться в двенадцатиперстную кишку. Около 60% людей имеют слияние главного и дополнительного протоков примерно за три миллиметра до выхода в кишечник. Иногда происходит атрофия терминального отдела Вирсунгова протока, и весь панкреатический сок поступает в назначенное место через дополнительный проток.
Такое расположение встречается лишь в 10% случаев. В 20 % главный проток не соединяется с общим желчным и открывается в в двенадцатиперстную кишку на 2-4 см выше положенного места.
И в остальных случаях возможно слияние главного и добавочного протоков на большом расстоянии от места впадения. В норме диаметр протока не превышает 2 мм.
Все протоки открываются, как уже было сказано выше, в двенадцатиперстную кишку. Это место называется большим сосочком поджелудочной железы, или Фатеровым сосочком. Регуляция поступления панкреатического сока и ферментов регулируется круговой мышцей в области сосочка. Другое ее название – сфинктер Одди. Его сокращение препятствует выходу содержимого канальца в просвет кишечника.
Также может присутствовать и малый сосочек двенадцатиперстной кишки, в устье которого, в ряде случаев, открывается добавочный, или Санториниев, проток. Его окружает сфинктер Хелли.
Аномалии развития протоков
Существуют различные варианты расположения и соединения протоков, но также существуют и нарушения в структуре и локализации панкреатических протоков.
Такие нарушения называются аномалиями. Аномалии бывают врожденные и приобретенные. Главными причинами их развития считаются генетическая предрасположенность, воздействия бактериальных и вирусных инфекций, а также травматические повреждения поджелудочной железы.
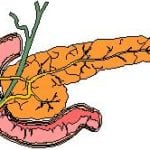
Вследствие стеноза может нарушаться депонирование секрета поджелудочной железы в просвет двенадцатиперстной кишки, и это может приводить к нарушениям переваривания и всасывания пищи, дефициту определенных питательных веществ в организме, к болевым ощущениям.
Кроме врожденного стеноза, выделяют кистозный фиброз. При этой аномалии развиваются количественные и качественные изменения панкреатического сока. Это может привести к нарушению внутренней структуры поджелудочной железы и различным заболеваниям.
К приобретенным порокам развития относят расширение и закупорку протоков. В норме диаметр канальца не превышает 2 мм. К расширению приводят самые разные причины, к которым относят:
- доброкачественные и злокачественные новообразования в области головки поджелудочной железы;
- наличие конкрементов (камней) в протоках;
- перекрытие просвета;
- хронический воспалительный процесс в железе (или панкреатит);
- осложнения, возникшие после проведения операции Уипла;
- частичное удаление поджелудочной железы.
Кроме этого, в 5 % случаев обнаруживается дополнительный аберрантный канал, который начинается у головки железы и открывается в области сфинктера Хелли.
При его закупорке происходит рецидив острого панкреатита.
Панкреатит – причины и симптомы
Так как панкреатит является одной из причин , а также частым последствием аномалий протоков, следует поговорить о нем немного поподробней.
Панкреатит – это заболевание воспалительного характера, которое поражает поджелудочную железу.
Недуг подразделяется на острый и хронический. Острый панкреатит возникает внезапно, протекает очень тяжело и нередко нуждается в хирургическом лечении. Хронический же протекает более стерто в клиническом плане, проявляется постоянными нарушениями в пищеварении.
К причинам возникновения панкреатита относят следующее:
- Частое и интенсивное употребление спиртных напитков.
- Травматические повреждения поджелудочной железы.
- Длительное курение.
- Долгий прием медикаментозных препаратов, которые негативно влияют на орган.
- Наличие в рационе жирной, жареной, копченой пищи.
- Наследственная предрасположенность.
- Желчекаменная болезнь.
- Серьезные гормональные нарушения.
- Длительное голодание.
- Цирроз печени.
- Кишечные вирусные и бактериальные инфекции.
- Муковисцидоз.
- Перенесенный паротит (воспаление слюнных желез)
- Аллергические реакции на пищевые продукты.
Хроническое течение панкреатита более благоприятно и имеет менее выраженные признаки, чем острое. В некоторых случаях оно может быть и бессимптомным, но чаще всего на лицо характерные симптомы. Для хронического процесса типичные такие проявления:
- человеку свойственно чувств отвращения при виде жирного;
- при физической нагрузке возникают неприятные болевые ощущение под левым ребром;
- возникают частые расстройства в пищеварении в виде диареи и стетореи из-за нехватки ферментов;
- у больных пропадает аппетит;
- пациенты стремительно худеют и не могут набрать вес;
- чрезмерный метеоризм;
- отрыжка;
- изжога без видимых на то причин.
В фазе обострения воспалительного процесса следует немедленно обращать внимание на появление следующих симптомов:
- Боли острого, колющего характера, чаще всего возникающие в эпигастрии, но потом принимающие опоясывающий характер. Боль может иррадиировать в левую руку. Болевые ощущения могут быть приступообразными. Особенно они выражены после нарушения предписанной ранее диеты.
- Сильная тошнота. Иногда возникает рвота при остром панкреатите.
- Фонтанообразная рвота, почти не приносящая облегчения.
- Живот становится «доскообразным» из-за напряжения мышц брюшной стенки;
- Повышенная потливость.
- Бледность, выраженная слабость.
- Повышение температуры до фебрильных цифр (38-39 градусов).
- При дефекации больной будет наблюдать жидкий неоформленный стул с наличием включений жира, которые будут свидетельствовать о недостатке липазы.
- Сердцебиение будет частым и сильным.
Панкреатит может обостриться, в первую очередь, из-за нарушения диеты.
Диагностика и лечение болезни

Лечение панкреатита зависит от вида воспалительного процесса. Острый панкреатит лечится препаратами, которые ингибируют секрецию ферментов поджелудочной, другое название – ингибиторы протеаз.
Самый широко используемый медикамент – Контрикал, который вводится пациентам капельно. Далее, как и при хроническом течении заболевания, необходимо строгое поддержание диеты, предполагающее полное исключение из рациона:
- алкоголя;
- газированных напитков;
- колбасных изделий;
- консервированных продуктов;
- копченостей;
- жареных блюд;
- жирных и соленых продуктов;
- большинства специй и приправ;
- сладостей.
Помимо этого рекомендуется употребление пищи имеющей комнатную температуру.
Для профилактики возникновения либо обострения панкреатита следует рационально, правильно и регулярно питаться. Нужно знать меру в употреблении алкоголя, соблюдать диету, заниматься спортом, избегать травм брюшной полости, успешно и своевременно лечить все заболевания, которые в той или иной мере являются причиной возникновения воспалительного процесса. Если же человек уже болеет хронической формой, то ему следует строго придерживаться предписаний лечащего врача, принимать строго в соответствии с выданными рекомендациями все лекарственные препараты.
Помимо этого не следует допускать нервных стрессов, способных повлиять негативным образом на состояние организма.
О строении и функциях поджелудочной железы рассказано в видео в этой статье.