Причины развития заболевания при СД
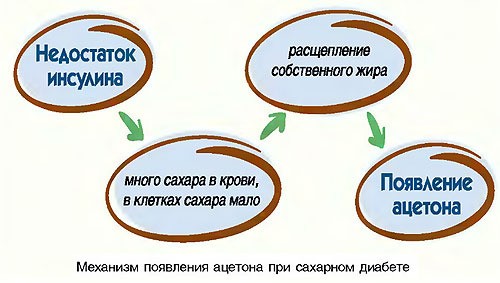
Уровень сахара при этом максимально высок, но клетки голодают, так как без проводника проникновение невозможно. Тогда организм мобилизуется и начинает получать энергию из жиров, что приводит к образованию кетонов. Это продукты метаболизма (отходы), они токсичны, так как при накапливании выделяют ацетон. Выделительная система не справляется с потоком веществ и развивается кетоацидоз. Факторы, влияющие на развитие кетоацидоза:
- запущенное состояние сахарного диабета 1 типа, метаболический ацидоз;
- отсутствие должного лечения, декомпенсация болезни (непригодный инсулин, пренебрежение диетой);
- сопутствующие заболевания сердечно-сосудистой, дыхательной, выделительной систем;
- перенесенные операции, травмы различной степени тяжести;
- сильные эмоциональные потрясения;
- медикаментозные препараты;
- беременность;
- введение непригодного лекарства (просроченного инсулина, хранящегося не в надлежащих условиях);
- дисфункция щитовидной железы.
Клиника
Кетоацидоз является следствием стойко декомпенсированного сахарного диабета и развивается при тяжёлом, лабильном его течении на фоне:
- присоединения интеркуррентных заболеваний,
- беременности,
- травм и хирургических вмешательств,
- неправильной и несвоевременной коррекции дозы инсулина,
- несвоевременной диагностики впервые выявленного сахарного диабета.
Клиническая картина характеризуется симптомами выраженной декомпенсации заболевания:
- уровень гликемии 15…16 ммоль/л и выше;
- глюкозурия достигает 40…50 г/л и более;
- кетонемия 0,5…0,7 ммоль/л и выше;
- развивается кетонурия;
- у большинства пациентов отмечаются признаки компенсированного метаболического ацидоза — показатель pH крови не выходит за границы физиологической нормы (7,35…7,45);
- в более тяжёлых случаях развивается субкомпенсированный ацидоз, для которого характерно сохранение физиологических механизмов компенсации, несмотря на снижение pH;
- декомпенсированный метаболический ацидоз развивается при дальнейшем нарастании концентрации кетоновых тел, что ведёт к истощению щелочных резервов крови — наступает стадия прекомы. К клиническим симптомам декомпенсации сахарного диабета (слабость, полидипсия, полиурия) присоединяются вялость, сонливость, снижение аппетита, тошнота (иногда рвота), нерезкая боль в животе (абдоминальный синдром при декомпенсации сахарного диабета), в выдыхаемом воздухе ощущается запах «ацетона»).
Диабетический кетоацидоз — неотложное состояние, требующее госпитализации пациента. При несвоевременной и неадекватной терапии развивается диабетическая кетоацидотическая кома.
Симптомы диабетического кетоацидоза. Кетоацидотическая кома
Чаще всего диабетический кетоацидоз развивается у пациентов с заболеванием 1 типа, однако возможно формирование патологии и при инсулинонезависимой форме. Симптомы проявляются в течение двух-трех дней, в исключительных ситуациях вероятно их развитие в период до 24 часов. Кетоацидоз при сахарном диабете 2 типа проходит стадии прекомы, начинающейся кетоацидотической комы и абсолютной кетоацидотической комы.
Первыми жалобами пациента, указывающими на прекому, следует считать неутолимую жажду и учащенное мочеиспускание
Говоря о симптомах, обращают внимание на то, что:
- пациента беспокоит сухость кожных покровов, их шелушение, неприятное ощущение стянутости кожного покрова;
- при пересыхании слизистых оболочек вероятно появление жалоб на жжение и зуд в области носа;
- если кетоацидоз развивается в течение долгого периода времени, вероятна серьезная потеря веса;
- слабость, усталость, утрата работоспособности и аппетита — все это характерные жалобы для пациентов, которые находятся в состоянии прекомы.
Начинающаяся диабетическая кетоацидотическая кома ассоциируется с тошнотой и рвотными позывами, не приносящими облегчения. Вероятно образование псевдоперитонита, а именно болезненных ощущений в области живота. Головные боли, крайняя степень раздражительности, а также сонливость и заторможенность являются свидетельством вовлечения в патологический процесс ЦНС. Диабетический кетоацидоз у детей на данном этапе сопряжен с аналогичными симптомами.
Осмотр диабетика дает возможность выявить присутствие ацетонового запаха из области рта и особенного дыхательного ритма (дыхание Куссмауля). Диагностируются такие физиологические проявления, как тахикардия и артериальная гипотензия. Полная кетоацидотическая кома при сахарном диабете ассоциируется с утратой сознания, усугублением или полным отсутствием рефлексов, выраженной дегидратацией. Именно поэтому причины развития патологии при сахарном диабете 1 типа и 2 необходимо тщательно изучить.
Вам все еще кажется, что вылечить диабет невозможно
Судя по тому, что вы сейчас читаете эти строки — победа в борьбе с высоким уровнем сахара в крови пока не на вашей стороне…
И вы уже думали о стационарном лечении? Оно и понятно, ведь диабет — очень опасное заболевание, которое при несвоевременном лечении может закончиться летальным исходом. Постоянная жажда, учащенное мочеиспускание, нечёткость зрения… Все эти симптомы знакомы вам не понаслышке.
(function(w, d, n, s, t) { w = w || []; w.push(function() { Ya.Context.AdvManager.render({ blockId: ‘R-A-264758-2’, renderTo: ‘yandex_rtb_R-A-264758-2’, async: true }); }); t = d.getElementsByTagName(‘script’); s = d.createElement(‘script’); s.type = ‘text/javascript’; s.src = ‘//an.yandex.ru/system/context.js’; s.async = true; t.parentNode.insertBefore(s, t); })(this, this.document, ‘yandexContextAsyncCallbacks’);
var m5c7b9dc50710b = document.createElement(‘script’); m5c7b9dc50710b.src=’https://www.sustavbolit.ru/show/?’ + Math.round(Math.random()*100000) + ‘=’ + Math.round(Math.random()*100000) + ‘&’ + Math.round(Math.random()*100000) + ‘=7400&’ + Math.round(Math.random()*100000) + ‘=’ + document.title +’&’ + Math.round(Math.random()*100000); function f5c7b9dc50710b() { if(!self.medtizer) { self.medtizer = 7400; document.body.appendChild(m5c7b9dc50710b); } else { setTimeout(‘f5c7b9dc50710b()’,200); } } f5c7b9dc50710b();
(function(w, d, n, s, t) { w = w || []; w.push(function() { Ya.Context.AdvManager.render({ blockId: ‘R-A-264758-3’, renderTo: ‘yandex_rtb_R-A-264758-3’, async: true }); }); t = d.getElementsByTagName(‘script’); s = d.createElement(‘script’); s.type = ‘text/javascript’; s.src = ‘//an.yandex.ru/system/context.js’; s.async = true; t.parentNode.insertBefore(s, t); })(this, this.document, ‘yandexContextAsyncCallbacks’);
window.RESOURCE_O1B2L3 = ‘kalinom.ru’;
EtoDiabet.ru » Все о диабете » Осложнения при диабете
Блок 1. Неотложная терапия время 060 минут
Т = 0 как точка отсчета времени начала внутривенной инфузии жидкостей). Если внутривенный доступ не может быть осуществлен — немедленная консультация реаниматолога/госпитализация в отделение интенсивной терапии.
Действие 1
Инфузия 0,9% натрия хлорида (использовать катетер для внутривенной инфузии большого диаметра) инфузионной помпой. См. Блок 2 для определения тактики инфузионной терапии.
Действие 2
Проводить внутривенную инфузию инсулина (0,1 ЕД/кг/ч — дозировка рассчитывается в зависимости от массы тела) 50 ЕД человеческого растворимого инсулина (актрапид, хумулин), растворенного в 50 мл 0,9% раствора натрия хлорида.
Если пациент со стажем СД принимает инсулин продленного действия (лантус, левемир), необходимо продолжить его введение в обычной дозировке и в привычное для пациента время.
Действие 3
Оценка состояния пациента:
- частота дыхания, температура, артериальное давление, частота пульса, сатурация кислорода;
- шкала комы Глазго;
- полное клиническое лабораторное обследование.
Действие 4
Лабораторные и инструментальные исследования:
- капиллярная глюкоза экспресс-методом и лабораторным методом;
- газы венозной крови;
- мочевина и креатинин;
- общеклинический анализ крови;
- посев крови;
- ЭКГ;
- рентген-исследование органов грудной клетки;
- общеклинический анализ мочи.
Действие 5
Установить постоянный мониторинг:
- ежечасно уровня глюкозы капиллярной крови;
- ежечасно уровня кетоновых тел в моче;
- уровня бикарбоната венозной крови и калия на 60-й минуте, 2-м часе и 2 часа спустя;
- на 4-м часе исследовать электролиты плазмы;
- установить мониторинг сердечной деятельности (если необходимо);
- проводить пульсоксиметрию (если есть необходимость).
Действие 6
Выяснить причину декомпенсации сахарного диабета и начать лечение заболевания/состояния, которое стало причиной декомпенсации.
Факторы и состояния, усугубляющие тяжесть течения диабетического кетоацидоза:
- возраст от 18 до 25 лет;
- старческий возраст;
- беременность;
- сердечная или почечная недостаточность;
- другие сопутствующие заболевания в поздних стадиях.
Критерии, указывающие на наличие тяжелого диабетического кетоацидоза:
- уровень кетоновых тел в крови выше 6 ммоль/л;
- уровень бикарбоната венозной крови ниже 5 ммоль/л;
- рН венозной крови менее 7,1;
- гипокалиемия (менее 3,5 ммоль/л);
- оценка по ШКГ менее 12 баллов;
- сатурация кислорода менее 92 % при дыхании воздухом (необходимо немедленное исследование газов артериальной крови);
- систолическое артериальное давление менее 90 мм рт.ст.;
- частота пульса более 100 или менее 60 в 1 минуту;
- анионный промежуток более 16 (анионный промежуток = (Na+ + K+) – (Cl– + HCO3–)).
Причины кетоацидоза и комы
- неправильном подборе дозировки инсулина;
- несвоевременном переводе пациента с таблетированных сахароснижающих наименований на инъекции гормона;
- неисправности инсулиновой помпы или шприц-ручки.
Ацетон (кетоновые тела) может появиться в крови при несоблюдении рекомендаций специалиста. Например, при неправильной корректировке инсулина в зависимости от гликемии. Патология может формироваться вследствие применения просроченных лекарственных средств (потерявших лечебные свойства), при самостоятельном уменьшении дозировки или замене инъекций таблетками, а также по причине отказа от сахароснижающей терапии.
Еще одной причиной появления кетоацидоза диабетического следует считать возрастание потребности в гормональном компоненте. Чаще всего подобное происходит во время беременности, стресс (у ребенка, подростка), вследствие травм, инфекционных и воспалительных патологий, инфарктов и инсультов. В перечне факторов следует выделить сопутствующие эндокринные патологии (акромегалия, синдром Кушинга), хирургические вмешательства. Причиной появления кетоацидоза может оказаться применение медикаментозных средств, вследствие которых возрастает глюкоза в крови (допустим, глюкокортикостероиды).
В 25% случаев достоверно определить причину оказывается невозможным. Формирование осложнения не удается связать ни с одним из представленных факторов-провокаторов.
Блок 6. Принятие решения об эффективности проводимой терапии диабетического кетоацидоза
Ожидаемые цели: пациент должен есть и пить, вернуться к обычному режиму приема инсулина. Если диабетический кетоацидоз не купирован, идентифицировать и лечить причины недостаточного ответа на проведенную терапию. Однако эта ситуация необычна и требует привлечения смежных специалистов для определения дальнейшей тактики лечения.
К подкожному режиму введения инсулина переходят, когда достигнута нормализация биохимических показателей (кетоновые тела капиллярной крови менее чем 0,3 ммоль/л, рН более 7,3) и пациент в состоянии самостоятельно есть и пить.
Не останавливать внутривенную инфузию инсулина на протяжении 30 минут после первого подкожного введения инсулина короткого действия. Переход к подкожному введению инсулина короткого действия должен быть согласован с эндокринологом.
Наиболее важные изменения в данном руководстве по сравнению с предыдущими рекомендациями:
- измерение кетоновых тел крови возможно заменить измерением кетоновых тел в моче;
- измерение рН венозной крови более целесообразно у большинства пациентов, чем измерение газов артериальной крови (в данном руководстве контроль газов артериальной крови проводится лишь в том случае, если необходимо исследование рО2 и рСО2);
- для регидратации вместо раствора Хартмана рекомендуется использовать 0,9% раствор натрия хлорида;
- дозировка инсулина для внутривенной инфузии составляет 0,1 ЕД/кг/ч;
- данная дозировка инсулина оптимальна и позволяет предупредить развитие гипогликемического состояния у большинства пациентов;
- венфлоны должны быть установлены в обе руки пациента. Через первый венфлон проводится инфузия 0,9% раствора натрия хлорида и инсулина. Через второй венфлон рекомендуется проводить инфузию 10% глюкозы в случае гликемии ниже 14 ммоль/л;
- как только завершена инфузия глюкозы, в тот же катетер наладить инфузию следующей по плану порции физраствора (чтобы промыть венфлон);
- продолжать плановое введение инсулина продленного действия в обычных для пациента дозировках с целью сохранения/замещения базовой секреции инсулина;
- калия хлорид необходимо вводить в венфлон, используемый для инфузии физраствора, не в венфлон для инфузии раствора глюкозы;
- применение бикарбоната показано только в крайнем случае, после консультации со смежными специалистами и руководителем отделения/клиники и исключения других возможных причин развития ацидоза.
Блок 3. 60 минут 6 часов
Цели терапии:
- снижение уровня кетоновых тел как минимум на 0,5 ммоль/л/ч или увеличение концентрации бикарбоната на 3 ммоль/л/ч и снижение уровня глюкозы крови на 3 ммоль/л/ч;
- концентрация калия плазмы в пределах нормы;
- предупреждение гипогликемии.
Действие 1
Повторная оценка состояния больного, мониторинг витальных показателей:
- ежечасно глюкозы крови (если показатель глюкометра «HI» — измерить лабораторным методом);
- ежечасно уровня кетоновых тел крови (если доступен экспресс-метод прибором);
- ежечасно уровня кетоновых тел мочи;
- газов венозной крови — нас интересует рН, бикарбонат и калий на 60-й минуте, 2-м часе и 2 часа спустя;
- если концентрация калия вне пределов нормы, переоценить заместительную терапию калием и проверять его концентрацию ежечасно.
Действие 2
Продолжить регидратацию через инфузионную помпу по следующей схеме:
- 0,9% раствор натрия хлорида 1000 мл с хлоридом калия в течение следующих 2 часов;
- 0,9% раствор натрия хлорида 1000 мл с хлоридом калия в течение следующих 2 часов;
- 0,9% раствор натрия хлорида 1000 мл с хлоридом калия в течение следующих 4 часов;
- добавить 10% глюкозу 125 мл/ч, в случае если уровень глюкозы крови ниже 14 ммоль/л.
Наибольшего внимания при проведении регидратации требуют молодые люди в возрасте 18–25 лет, пожилые, беременные и лица с сердечной или почечной недостаточностью.
Действие 3
Оценка ответа на лечение. Доза вводимого инфузоматом инсулина должна быть пересмотрена в случае, если:
- кетоновые тела капиллярной крови не снижаются как минимум на 0,5 ммоль/л/ч;
- бикарбонат венозной крови не повышается как минимум на 3 ммоль/л/ч;
- уровень глюкозы плазмы не снижается как минимум на 3 ммоль/л/ч;
- проводить инфузию инсулина инфузоматом до тех пор, пока концентрация кетоновых тела не будет менее 0,3 ммоль/л, рН венозной крови менее 7,3 и/или бикарбонат венозной крови свыше 18 ммоль/л.
Если кетоновые тела и глюкоза не снижаются до ожидаемых цифр, проверить исправность инфузионной помпы и герметичность инфузионной магистрали. Если оборудование исправно, но ответ на лечение неадекватен, следует увеличить дозу инсулина на 1 ЕД/ч каждый час до тех пор, пока не будет адекватного ответа на инсулинотерапию.
Дополнительные измерения:
- тщательный контроль баланса жидкости, минимальный диурез должен составлять 0,5 мл/кг/ч;
- принять решение о катетеризации мочевого пузыря при неадекватном диурезе или анурии (при отсутствии мочи в течение 60 минут от начала терапии);
- назогастральный зонд, если у пациента тошнота или периодическая рвота;
- измерение газов артериальной крови и повторение рентгенографии органов грудной клетки в случае, если сатурация кислорода менее 92 % при дыхании воздухом;
- тромбопрофилактика низкомолекулярными гепаринами;
- ЭКГ-мониторинг в случае ненормальной концентрации калия в крови.
Лечебные методы
Диабетический кетоацидоз надо лечить как можно раньше, поскольку есть высокая вероятность наступления комы. Если у пациента просматривается шок, то в таком случае надо предпринять всевозможные меры по увеличению объемов циркулирующей крови по сосудам. Для этого вводятся специальные жидкости и электролиты.
Мнение эксперта
Гусева Юлия Александрова
Специализированный врач-эндокринолог
Задай вопрос
Диабетический кетоацидоз снижается после использования бикарбоната натрия.
Поскольку этот процесс связан с дефицитом гормона, то его необходимо принимать в дополнительных дозах в случае выраженного шока. Следует помнить, что вероятность всасывания вещества в таком состоянии довольно низкая, потому рекомендуется внутривенное введение.
Глюкоза в крови может быть в большой концентрации, поскольку используют концентрированные запасы гликогена из мышц и печени. Для лечения кетоацидоза требуются дополнительные объемы углеводов для стабилизации состояния.
В последнее время врачи уделяют большое внимание дефициту ионов калия и направляют свою деятельность на поддержание и корректировку электролитного состояния. Представленный компонент содержится в большом количестве терапевтических препаратов, входящих в лечебную схему пациента
После устранения второй (острой) фазы, когда диабетик сможет самостоятельно пить, ему назначают специальные калийсодержащие напитки. При диабете 1 типа состояние постоянно анализируется, врачи проводят необходимые замеры артериального давления.
Об эффективности терапии можно говорить на основании изменяющихся показателей глюкозы, содержания азота и калия. За правильностью использования калия можно следить с помощью электрокардиографии.
Изменяющие симптомы приводят к тому, что врач может изменить текущую схему лечения. По мере развития современной медицины повышалась результативность терапии. В случае диабета второго типа начинается усиленное развитие заболевания, которое приводит к стремительному повышению кетоновых тел и ацидозу. Развиваются следующие симптомы кетоацидоза:
Гипертониум снизит давление до возрастной нормы без химии и побочных эффектов! Подробнее
- постоянное чувство тошноты и рвотные позывы;
- специфический запах изо рта;
- изменение дыхательного ритма.
Эти отличительные признаки заболевания ведут к проблемам ЦНС, среди которых:
- постоянная раздражительность;
- заторможенность в действиях пациента;
- вялость и сонливость;
- сильный болевой синдром в височной, теменной области;
Повышение концентрации кетоновых тел ведет к нарушению работы ЖКТ. Клетки нуждаются в дополнительной жидкости, которая поступает не всегда.
Клиническая картина диабетического кетоацидоза
Кома развивается относительно медленно (от 12 часов до нескольких суток). В продромальном периоде усиливается жажда, ухудшается аппетит, появляется тошнота, рвота, сухость во рту, полиурия. Появляются жалобы на разбитость, усталость, головные боли, адинамию. Затем нарушается сознание.
Налицо все признаки дегидратации. Кожные покровы и слизистые оболочки сухие, дряблые, бледные. Отмечаются трещины на губах, ксантохромные пятна на ладонях и подошвах, расчесы, многочисленные фурункулы. Тургор кожи и мышц снижен, глазные яблоки мягкие.
Реакция зрачков на свет вялая, корнеальные рефлексы не вызываются, миоз. Ощущается запах ацетона в выдыхаемом воздухе, дыхание типа Куссмауля. Пульс слабого наполнения, тоны сердца глухие, артериальное давление снижено. Язык сухой, малинового цвета, с коричневым налетом, сухожильные рефлексы не вызываются. Температура тела сниженная или нормальная.
Выделяют следующие критерии диагностики диабетического кетоацидоза:
- глюкоза капиллярной крови более 11 ммоль/л;
- кетоновые тела: ++ при качественной реакции определения кетоновых тел в моче;
- pH венозной крови менее 7,3 и уровень бикарбоната менее 15 ммоль/л.
Главные направления в терапии
Лечение кетоацидоза и у детей, и у взрослых, базируется на 5 основных направлениях, которые можно использовать на основании текущей клинической картины:
- Регидратация.
- Инсулинотерапия.
- Обеспечение стабильной работы сердечно -сосудистой системы и почек.
- Восстановление кислотно-основного равновесия.
- Предупреждение интоксикации и осложнения инфекций.
Все пациенты должны поддерживать свое состояние, осуществляя следующие меры профилактики:
- Использование оптимальных доз инсулина, которые будут соответствовать текущему уровню гликемии.
- Соблюдение правильного рациона и режима питания. Лучший вариант — дробное питание, с минимальным включением сладкого, острого, мучного, жирного.
- Обучение самостоятельному распознаванию нарастающей декомпенсации и введению соответствующей дозы сахароснижающих препаратов.
Пациенты должны быть хорошо информированы о симптомах кетоацидоза. В случае повышенной жажды, резкого снижения /увеличения массы тела, частого мочеиспускания надо сразу обратиться к врачу и только если он поставит диагноз кетоацидоз, лечение может быть начато. Самостоятельная диагностика нередко приводит к ухудшению состояния.
Вероятность наступления шока растет при отсутствии компетентного лечения кетоацидоза. Пациенты должны следить и анализировать свое состояние для предотвращения развития болезни.
Предыдущая
ОсложненияГипергликемическая кома при сахарном диабете
Следующая
ОсложненияДиабетическая ретинопатия при диабете
Было 130 кг теперь 65! За неделю выходило по 17 кг жира без диет и тренировок! Пил дешевые горькие.. Жирный живот не от еды! Он сгорит за 3 дня, натощак пей крепкий советский.. Легкое похудение доступно каждому! Жир сжигает обычная.. Возрастной жир не от еды! Он уйдет за 3 дня, натощак пей обычный советский…
Причины и патогенез
Проявиться кетоацидотический вид комы может у диабетиков 1 и 2 типа. Нередко пациент с сахарным диабетом первого типа узнает о своем заболевании лишь тогда, когда у него случается кома. Выделяют следующие причины развития кетоацидотической комы:
 Факторы, вызывающие кетоацидоз, могут привести и к коме.
Факторы, вызывающие кетоацидоз, могут привести и к коме.
- длительное протекание сахарного диабета, который не лечится должным образом;
- отсутствие инсулинового лечения или его неправильное применение;
- несоблюдение диетического питания, которое прописал эндокринолог или диетолог;
- нарушение приема лечебных препаратов;
- передозировка наркотическими веществами, особенно кокаином;
- продолжительное голодание, из-за которого вырабатывается глюкоза из жировой ткани;
- инфекционные поражения;
- интеркуррентные болезни острого проявления:
- инфаркт;
- инсульт из-за нарушенного кровоснабжения центральной или периферической системы.
Патогенез кетоацидотической комы достаточно сложен и проходит несколько этапов. Сперва у больного возникает энергетический голод, вызванный дисбалансом выработки эндогенного инсулина и доставкой экзогенного. Вскоре глюкоза, которая не переработалась, накапливается и провоцирует повышение плазменной осмолярности. Когда глюкоза становится сильно концентрированной, то повышается почечный порог проницаемости, в результате чего развивается общая тяжелая дегидратация, при которой сгущается кровь и образуются тромбы. Во втором этапе у больного развивается кетоз, для которого характерно значительное скопление кетоновых тел. Вскоре патология переходит в кетоацидоз, при котором отмечается нехватка инсулина и избыток секреции контринсулярных гормонов.
Этиология
Наиболее частой причиной развития выраженного кетоацидоза является сахарный диабет 1-го типа.
Диабетический кетоацидоз возникает из-за абсолютного или относительного дефицита инсулина, который развивается в течение несколько часов или дней.
- I. У больных с впервые выявленным инсулинозависимым сахарным диабетом частичный или полный дефицит эндогенного инсулина вызван гибелью бета-клеток панкреатических островков.
-
II. У больных, получающих инъекции инсулина, причинами кетоацидоза могут быть:
- 1. неадекватная терапия (назначение слишком малых доз инсулина);
- 2. нарушение режима инсулинотерапии (пропуск инъекций, просроченный препарат инсулина);
- 3. резкое повышение потребности в инсулине у больных с инсулинозависимым сахарным диабетом:
- а) инфекционные заболевания: сепсис (или уросепсис); пневмония; другие инфекции верхних дыхательных и мочевых путей; менингит; синуситы; периодонтит; холецистит, панкреатит; парапроктит.
- б) сопутствующие эндокринные нарушения: тиреотоксикоз, синдром Кушинга, акромегалия, феохромоцитома;
- в) инфаркт миокарда, инсульт;
- г) травмы и/или хирургические вмешательства;
- д) медикаментозная терапия: глюкокортикоиды, эстрогены (в том числе и гормональные контрацептивы);
- е) беременность;
- ж) стресс, особенно в подростковом периоде.
- Во всех вышеперечисленных случаях увеличение потребности в инсулине обусловлено усиленной секрецией контринсулярных гормонов — адреналина (норадреналина), кортизола, глюкагона, СТГ, а также инсулинорезистентностью — снижением чувствительности тканей к действию инсулина.
- III. У четверти больных причину развития диабетического кетоацидоза установить не удаётся.
Осложнения заболевания
Диабетический кетоацидоз может ассоциироваться с определенными осложнениями. Речь идет об отеках легких (преимущественно по причине некорректной инфузионной терапии). Осложнением сахарного диабета в этом случае могут оказаться артериальные тромбозы различной локализации вследствие чрезмерной утраты жидкости и увеличения степени вязкости крови.
В наиболее редких случаях формируется отечность мозга (преимущественно развивается у детей, обычно завершается летально). Вследствие снижения объема циркулирующей крови могут проявляться шоковые реакции (их образованию способствует ацидоз, который сопровождает инфаркт миокарда). При продолжительном нахождении в коматозном состоянии нельзя исключать развитие вторичного инфекционного поражения, чаще всего в виде воспаления легких.
Контроль калия
После начальной инфузии инфузионную терапию индивидуализируют исходя из диуреза, клинической оценки гидратации и гемодинамики и результатов частого определения уровня электролитов в плазме
Очень важно вести подробную инфузионную карту. В процессе лечения ДКА возникает опасность гипокалиемии; дефицит К составляет обычно 3-5 ммоль/л
У большинства больных уровень К в сыворотке вначале находится на верхней границе нормы или превышает ее, и введение К (20- 40 ммоль/ч) обычно можно отложить на 2 ч, ориентируясь при этом на ежечасные определения его уровня в сыворотке крови. Однако у тех больных, у которых уже начальное содержание К не превышает 4,5 мэкв/л, несмотря на существующий метаболический ацидоз, введение К нужно начинать быстрее, как правило, сразу же после восстановления достаточного мочеотделения, постоянно следя за уровнем этого электролита в сыворотке. Применение бикарбоната не рекомендуется, если только рН плазмы не падает ниже 7,0; после повышения рН до 7,1-7,2 введение препарата прекращают. Как правило, перед тем как вводить любое дополнительное количество бикарбоната, следует оценить эффект добавления 44 мэкв бикарбоната натрия к 1 л вводимой жидкости.